Menu

Metabolický syndróm pribudol na zoznam civilizačných ochorení pomerne nedávno, aj napriek tomu ním trpí každý 6 človek.
Metabolický syndróm, obezita a vznik cukrovky – obsah článku
Metabolický syndróm je súhrnné označenie pre niekoľko súčasne prebiehajúcich problémov, ako je inzulínová rezistencia, obezita, cukrovka či vysoký krvný tlak. Ide o ochorenie, ktoré môže spôsobiť vážne zdravotné komplikácie vrátane tých fatálnych. Našťastie, nad vznikom, priebehom aj liečbou metabolického syndrómu máte plnú moc. Základom je prevencia v podobe zdravého životného štýlu.
Metabolický syndróm, často označovaný ako syndróm X, je považovaný za jedno z novších civilizačných ochorení. Po prvýkrát bol pomenovaný už v 19. stor., dodnes však nebol definovaný úplne presne.
Niektoré zdroje hovoria o skupine rizikových faktorov srdcovo-cievnych ochorení, iné zas o kombinácii inzulínovej rezistencie, hyperglykémie, cukrovky, obezity a vysokého krvného tlaku. Všetky vymenované zdravotné komplikácie však zároveň patria aj k dôsledkom a prejavom metabolického syndrómu.
Keďže metabolický syndróm nemá úplne presnú definíciu, tak i kritériá, prejavy či dôsledky a samotné príčiny, pri ktorých je možné hovoriť o jeho prítomnosti, sa môžu líšiť.
1. Podľa Svetovej zdravotníckej organizácie (WHO) je metabolický syndróm definovaný takto:
2. National cholesterol education program (NCEP) za prítomnosť metabolického syndrómu považuje stav, kedy daná osoba trpí aspoň troma z týchto kritérií:
3. IDF (International diabetes federation) definuje metabolický syndróm ako abdominálnu obezitu v kombinácii s minimálne dvoma z nasledujúcich komplikácií:
Ak sa rozhodnete o metabolickom syndróme zistiť čo najviac, skôr či neskôr pochopíte, že niektoré z jeho prejavov patria medzi jeho dôsledky či dokonca spúšťače, čo platí aj o cukrovke 2. typu [1] a s ňou súvisiacich komplikáciách.

Tak napríklad, k vzniku inzulínovej rezistencie prispieva niekoľko faktorov, ako nedostatok pohybu, konzumácia stravy bohatej na sacharidy či obezita. Obezita je zároveň pokladaná za jednu z príčin vzniku cukrovky 2. typu, ale i samotného metabolického syndrómu. Takto by sme mohli pokračovať ešte dlho. Cukrovka 1. aj 2. typu môže prispieť k vzniku metabolického syndrómu, metabolický syndróm však môže odštartovať vznik cukrovky 2. typu [2].
Metabolický syndróm má viacero príčin a príznakov, ktoré spolu často súvisia. Jednou z častých komplikácií metabolického syndrómu je aj cukrovka.
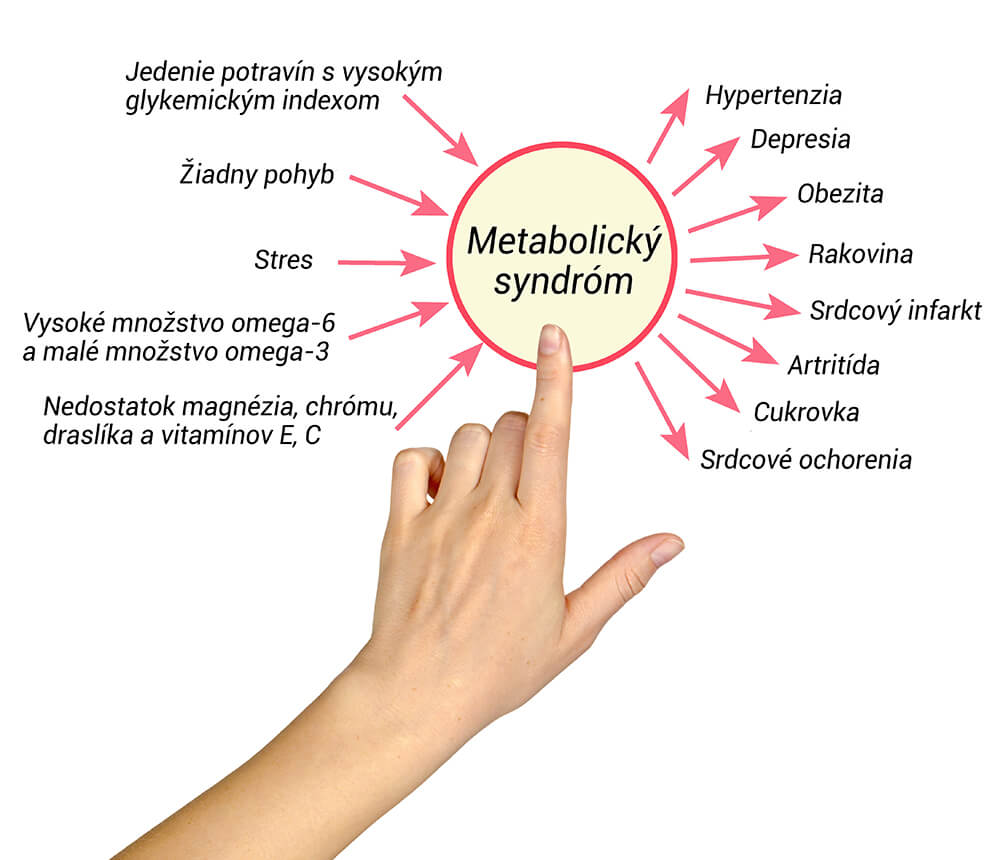
K prejavom a zároveň i dôsledkom metabolického syndrómu patrí viacero závažných zdravotných komplikácií. Ak chcete tomuto problému predchádzať, v horšom prípade urýchliť jeho liečbu, je dôležité, aby ste priebežne sledovali váš zdravotný stav.
Dôležitou otázkou je, kedy hovoríme „iba“ o samostatných ochoreniach, a kedy už o metabolickom syndróme. Vyššie sme hovorili o jeho rôznych definíciách, v našich končinách sa však vo všeobecnosti za prítomnosť metabolického syndrómu považuje stav, kedy u dotyčnej osoby prebiehajú aspoň 3 z nasledujúcich komplikácií:
K prejavom metabolického syndrómu patria i ďalšie zdravotné problémy, ako je ateroskleróza, ischemická choroba srdca, infarkt, cievna mozgová príhoda či poškodenie obličiek.
Podobné je to aj s jeho prejavmi a príčinami. Nebudeme vás však zbytočne zamotávať. V nasledujúcich riadkoch sa pozrieme na tie prejavy, príčiny a dôsledky metabolického syndrómu, ktoré patria k najrizikovejším, najzávažnejším a najnebezpečnejším.
Obezita patrí k základným rizikovým faktorom a prejavom metabolického syndrómu. Zjednodušene by sme mohli povedať, že všetky ďalšie komplikácie vznikajú práve ako jej dôsledok.
V prípade metabolického syndrómu je nebezpečná najmä abdominálna obezita [3], pre ktorú je príznačné ukladanie tuku v oblasti brucha. Jej stupeň sa určuje podľa obvodu pása v horizontálnej rovine, v strede vzdialenosti medzi hornou hranou bedrovej kosti a spodnou hranou posledného rebra.
Za abdominálnu obezitu je považovaný:
Z hľadiska vzniku a rozvoja metabolického syndrómu, diabetu, ale i ďalších ochorení a komplikácií, ktorým sa venujeme v tomto článku, však nie je nebezpečná výhradne abdominálna obezita, ale taktiež obezita [4] ako taká.
Stupne obezity sú najčastejšie definované prostredníctvom indexu telesnej hmotnosti BMI (body mass index). Kým pri BMI od 25 do 29,9 kg/m2 hovoríme „len“ o nadváhe, BMI nad 30 kg/m2 je definovaný ako obezita.
BMI zistíte pomocou jednoduchého výpočtu, pri ktorom vydelíte vašu hmotnosť druhou mocninou vašej výšky: BMI = m/h² (m = hmotnosť v kilogramoch, h = výška v metroch). Druhou možnosťou sú online BMI kalkulačky [5].
Stav, pri ktorom dochádza k zníženej citlivosti tkanív na účinky inzulínu, je označovaný ako inzulínová rezistencia. Primárnym podnetom pre beta bunky pankreasu na vyplavenie inzulínu je zvýšenie glykémie, ku ktorému, u zdravých ľudí, dochádza najmä po konzumácii jedla.
Na rozvoj inzulínovej rezistencie vplýva niekoľko rizikových faktorov. Okrem nadváhy, obezity a nezdravej životosprávy ide napr. o tehotenstvo (gestačný diabetes mellitus), pubertu, stres, hladovanie či užívanie rastových hormónov. Vo výnimočných prípadoch môže IR spôsobiť aj genetika.
Pri inzulínovej rezistencii vzniká celý rad procesov, ktoré majú na organizmus veľmi negatívny vplyv a môžu vyvolať ďalšie komplikácie. Keďže tkanivá nezareagujú na vyplavený inzulín správne, teda znížením glykémie na jej normálne hodnoty, dochádza k vzniku hyperglykémie.
Ďalším problémom je tzv. kompenzačná hyperinzulinémia – bunky pankreasu sa snažia znížiť glykémiu, preto produkujú a vylučujú nadmerné množstvo inzulínu. Kompenzačné mechanizmy organizmu tento nápor neustoja, preto dôjde k ich zlyhaniu, čo je prvým krokom na ceste k vzniku narušenej glukózovej homeostázy.
Výsledkom tohto procesu je vznik dysglykémie - prediabetický stav, ktorý sa prejavuje poruchou glukózovej tolerancie a zvýšenými hodnotami glykémie nalačno, ktorý je označovaný taktiež ako prediabetes. Neliečený prediabetes postupne prechádza do cukrovky 2. typu. Zo štúdií vyplýva, že k tomuto zvratu dochádza spravidla do 10 rokov od vzniku prediabetu.
Hyperglykémia, teda vysoká hladina cukru v krvi, nie je pre organizmus prirodzená. U zdravého človeka k nej teda nedochádza, resp. hladina cukru sa zvyšuje (po jedle, pri stresových situáciách atď.), pankreas, ktorý vylučuje hormón inzulín, ju však priebežne koriguje.
Hyperglykémia môže viesť k mnohým, menej i viac závažným zdravotným komplikáciám, ako:
Dyslipidémia [10] [11] je označenie pre poruchu metabolizmu tukov, pri ktorej dochádza k zvýšeniu hladín nezdravých tukov, teda triglyceridov alebo tzv. „zlého“ LDL cholesterolu, nad 1,7 mmol/l, a zároveň k poklesu hodnôt tzv. „dobrého“ HDL cholesterolu pod 1,0 mmol/l u mužov alebo 1,3 mmol/l u žien.
Dyslipidémia [12] väčšinou prebieha asymptomaticky, rovnako ako zdravotné komplikácie, ktoré môže spôsobiť, medzi ktoré patria kardiovaskulárne ochorenia, najmä ateroskleróza [13]. Ide o poškodenie tepien (zníženie ich elasticity, stuhnutie a zhrubnutie stien), ktoré môže spôsobiť celú radu problémov, ako je infarkt, mozgová príhoda či poškodenie periférnych ciev na končatinách.
Artériová hypertenzia [14] alebo zjednodušene, vysoký krvný tlak, je často nazývaný ako tichý zabijak. I napriek tomu, že jeho prejavy nebolia a častokrát ani iným spôsobom nezasahujú do života, samotné ochorenie neraz vedie k fatálnym následkom, ako ischemická choroba srdca, cievna mozgová príhoda, srdcové zlyhávanie, periférne artériové ochorenie či srdcová arytmia.
Riziko vzniku vážnych srdcovocievnych ochorení zvyšuje prítomnosť artériovej hypertenzie v kombinácii s ďalšími komplikáciami, ktoré súvisia s metabolickým syndrómom – dyslipidémia, cukrovka, obezita, nezdravá životospráva atď.
Artériová hypertenzia je podľa WHO definovaná ako trvalé zvýšenie systolického (horného) krvného tlaku od 140 mmHg vyššie a diastolického (spodného) krvného tlaku od 90 mmHg vyššie. Závažnosť tejto komplikácie je hodnotená na základe stupňov artériovej hypertenzie.
Stupne artériovej hypertenzie (horný/dolný krvný tlak)
Akantóza (acanthosis nigricans) [15] je pomerne častá porucha pigmentácie kože, pri ktorej dochádza k rozšíreniu jej najvrchnejších vrstiev (epidermis) a následne k jej zvýšenej pigmentácii. Typickým príznakom akantózy sú tmavé škvrny so zamatovou textúrou, ktoré sa najčastejšie objavujú na:
Medzi rizikové faktory vzniku akantózy patrí obezita, cukrovka či prediabetes a s ním spojená nadprodukcia inzulínu. Výnimočne môžu akantózu spôsobiť aj poruchy hypofýzy a nadobličiek (napr. Addisonova choroba), znížená produkcia hormónov štítnej žľazy, rakovina žalúdka či nadmerné dávky niacínu (vitamín B3).
Na pojem nealkoholová steatóza pečene [16] natrafíte skôr zriedka. O niečo častejšie je skloňovaný slangový názov tohto ochorenia, a to stukovatená pečeň. Ide o chronickú chorobu, ktorá je takmer autentická s alkoholovým poškodením tohto orgánu. Problémom je zvýšený obsah tuku v pečeňových bunkách – tuk postupne vyplní celé ich vnútro. Spravidla dochádza k postihnutiu cca 5 % všetkých buniek, v extrémnych prípadoch to však môže byť až viac 90 %.
Na vznik steatózy vplýva viacero rizikových faktorov, ako inzulínová rezistencia, hyperglykémia, obezita, sedavý spôsob života, vysoký krvný tlak atď. Zároveň ide o jeden zo spúšťačov, ale i dôsledkov metabolického syndrómu.
Neliečená steatóza môže prerásť do závažnejších ochorení pečene, ako je steatohepatitída (zápalové zmeny), cirhóza či karcinóm, ale taktiež do aterosklerózy, s ktorou sú spojené už vyššie vymenované komplikácie (cievna mozgová príhoda, infarkt, zlyhanie obličiek, periférne cievne ochorenia atď.).
Našťastie, pri včasnej diagnostike a nasadení liečby, ktorá spočíva najmä v redukcii hmotnosti, fyzickej aktivite, úprave stravy a v prípade diabetikov aj kontrole, resp. úprave glykémií, je možné nealkoholovú steatózu úplne vyliečiť. Pečeň je totiž orgán s úžasnou schopnosťou regenerácie.
Základom prevencie vzniku metabolického syndrómu je eliminovanie hlavných rizikových faktorov, medzi ktoré patrí:

Teraz, keď poznáte hlavné rizikové faktory, ktoré stoja za vznikom metabolického syndrómu, môžete tomuto ochoreniu úspešne predísť. Jedinými z nich, na ktoré, bohužiaľ, nemáte žiadny dosah, sú vek a genetické predispozície.
Základom prevencie vzniku metabolického syndrómu je:
Liečba metabolického syndrómu je zameraná na odstránenie príčin jeho vzniku a taktiež prejavov, ktoré spôsobil. Napr. u osôb, ktoré trpia hyperglykémiou, obezitou a inzulínovou rezistenciou, bude liečba zameraná na redukciu hmotnosti, zníženie inzulínovej rezistencie a cukru v krvi.
Paradoxom je, že liečba väčšiny príčin, prejavov i dôsledkov metabolického syndrómu, je v prapodstate rovnaká a zároveň vzájomne prepletená.
Čo vyplýva z vyššie napísaných riadkov? Či už chcete metabolickému syndrómu predchádzať alebo ho chcete liečiť, musíte začať úpravou stravy, zvýšenou pohybovou aktivitou a redukciou telesnej hmotnosti (BMI 18,5 – 24,99).
